전신홍반루푸스에서 면역억제제 치료 없이 발생한 크립토코쿠스 수막염
Cryptococcal Meningoencephalitis in a Systemic Lupus Erythematosus Patient without Immunosuppressants
Article information
Abstract
저자들은 면역억제 치료를 받지 않고 있던 SLE 환자에서 발생한 크립토코쿠스 수막뇌염을 보고한다. 본 증례를 통해 면역억제 치료를 받지 않는 SLE 환자에서 비전형적 증상을 동반한 두통을 호소할시 크립토코쿠스 수막염의 감별이 중요함을 보고하고자 한다.
Trans Abstract
Cryptococcosis is an opportunistic infection that generally occurs in patients with cell mediated immune dysfunction and involves the central nervous system. Infection is a major cause of morbidity and mortality in systemic lupus erythematosus (SLE) patients because of its innate immune dysfunction along with the administration of steroids and immunosuppressants. However, central nervous system cryptococcosis has rarely been reported in SLE patients. A timely diagnosis is critical because of its significant mortality and morbidity. Most cases of cryptococcal meningitis in SLE patients have been reported in those treated with steroids or immunosuppressants. We report on a SLE patient not on medication, who was diagnosed with cryptococcal meningoencephalitis.
서 론
크립토코쿠스(Cryptococcus neoformans, Cryptococcus gatti)는 토양에 존재하는 피막성 진균으로, 에어로졸화되어 호흡기로 침입하여 혈행성 전파를 통해 중추신경계 감염증을 일으키는 것으로 알려져 있다. 주로 면역저하 환자에서 기회감염을 일으키나, 드물게 정상 면역인 사람에서도 침습성 감염이 보고된다[1]. 전신홍반루푸스(systemic lupus erythematosus, SLE)에서는 세포면역과 체액면역의 저하와, 스테로이드와 면역억제제 투약으로 감염증이 증가한다[2]. SLE 환자에서 중추신경계 감염증은, 빈도가 드물지만 임상에서 전형적이지 않은 증상과 이학적 소견 등으로 신경정신루푸스(neuropsychiatric systemic lupus erythematosus)와의 감별이 어려우며, 크립토코쿠스 수막염은 매우 드물지만, SLE 환자의 감염성 수막염의 약 50%에서 크립토코쿠스가 동정된다는 보고가 있다[3,4].
저자들은 SLE를 진단받고 치료 중 자의로 1년간 투약을 중단한 이후에 발생한 두통 및 발열로 내원한 환자의 뇌척수액 배양검사에서 Cryptococcus neoformans가 배양되어 크립토코쿠스 수막뇌염으로 진단된 환자를 보고하려고 한다. SLE 환자에서 크립토코쿠스 수막염은 스테로이드나 면역억제제 치료를 받고 있는 환자에서 대부분 발생하지만, 치료를 받지 않는 SLE 환자에서도 비전형적 증상을 동반한 두통을 호소할시 크립토코쿠스 수막염의 감별이 중요함을 보고하고자 한다.
증 례
29세 여자 환자가 2주간 지속된 두통, 발열을 주소로 본원 응급실을 내원하였다. 두통은 발열시 악화되었고 동반된 구토, 경부 경직은 없었으며, 비스테로이드 항염증제와 타이레놀 복용에도 증상은 지속되었다. 환자는 2년 전 발열로 타 병원에 입원하여, 탈모, 전혈구 감소증, 단백뇨(spot urine protein to creatinine ratio 2.05), 항핵항체 양성(1:3,200, homogeneous), 항이중가닥DNA항체 양성(47 IU/mL), 항 cardiolipin IgG/IgM 항체 양성, 직접쿰즈검사 양성, 보체 감소(C3 < 8 mg/dL [정상 65-135 mg/dL], C4 1.8 mg/d [정상 13-35 mg/dL], CH50 < 10 U/mL [정상 23-46 U/mL])로 SLE로 진단하였으며, 신장 조직검사를 고려하였으나 환자가 거부하여 시행하지 못하고 고용량 스테로이드 투약(prednisolone 125 mg/일 × 3일) 후 퇴원했던 병력이 있었다. 이후 1년간 외래 추적하며 prednisolone 2.5 mg/일까지 감량하였고, 내원 1년 전부터 자의로 스테로이드 투약을 중단하였으며 이후 추적관찰되지 않았다. Hydroxychloroquine은 이명 증상으로 자의로 중단했고, 약물 중단 후 이명 증상은 호전되었다고 하였다.
응급실에서의 활력징후는 혈압 120/60 mmHg, 체온 38.2℃, 호흡수 16회/분, 맥박수 72회/분이었다. 이학적 검사에서 탈모, 협부 발진, 구강 궤양, 관절 부종, 경부 강직은 없었다. 호흡음과 심음은 정상이었으며, 복부의 압통은 없었다. 말초혈액 검사에서 총 백혈구 3,120 /μL, 헤모글로빈 13.9 g/dL, 혈소판 151 × 103/μL이었고, 생화학 검사에서 크레아티닌과 간수치는 정상이었으며, 적혈구 침강속도는 24 mm/hr, C-반응단백은 정상이었고, 단백뇨는 trace로 검출되었다. 항핵항체는 1:80 (homogeneous), 항이중가닥DNA항체는 28 IU/mL이었고, C3 97 mg/dL (정상 90-180 mg/dL), C4 14 mg/dL (정상 10-40 mg/dL), CH50 44 U/mL (정상 23-46 U/mL)로 보체감소는 없었다. 흉부 X선 사진에서 폐병변은 없었다. SLE disease activity index (SLEDAI) 점수는 3점이었다. 두통을 동반한 발열에 대하여 입원을 권유하였으나 거부하였다.
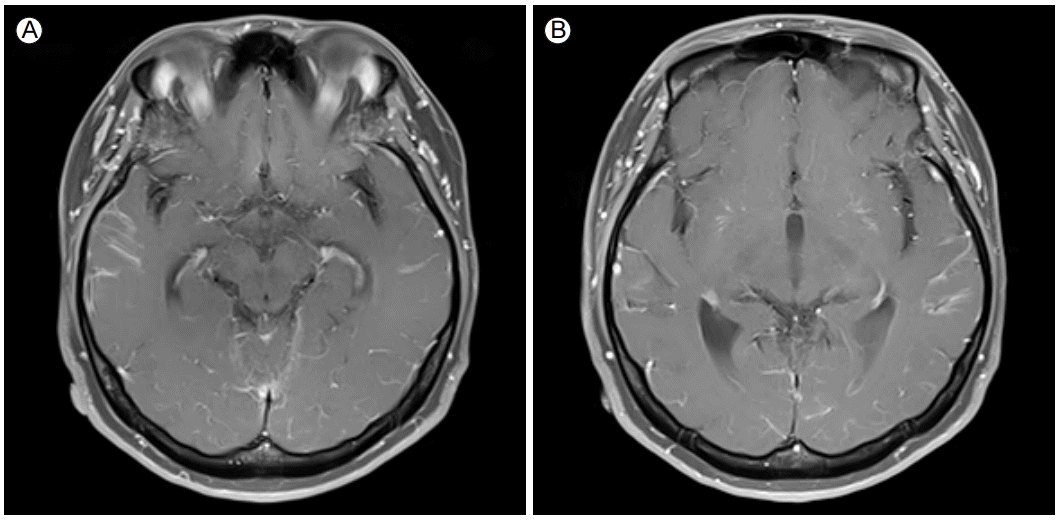
외래에서 prednisolone 10 mg/일, hydroxychloroquine 200 mg/일 처방하였으나, 발열 및 두통은 지속되었고, hydroxychloroquine은 복용 4일째 이명 악화로 자의 중단하였다. Hydroxychloroquine 중단 후에도 이명은 호전과 악화를 반복하였고, 발열, 두통은 점차 악화되었다. 3주 뒤 이명이 악화되면서 구토, 배뇨, 배변과 의식 저하를 동반한 경련을 하였으며, 경련 4시간 뒤 안구편위를 동반한 경련이 재발하여 본원 응급실을 내원했다. 당시 37.9℃의 발열이 있었으며 이학적 검사에서 경부 강직은 없었다. 말초혈액 검사에서 총 백혈구 8,890/μL, 적혈구 침강속도 27 mm/hr, C-반응단백 0.7 mg/dL(정상 < 0.3 mg/dL)이었다. SLE의 과거력과 두통, 이명, 경련 등의 비특이적인 증상으로 신경정신루푸스 의심 하에 뇌 자기공명영상, 뇌파검사를 권유하였으나 거부하고 귀가하였다. 10일 뒤 외래에서 시행한 뇌파검사는 정상이었으며, 뇌 자기공명영상에서는 전반적인 수막 혈관의 gadolinium 조영증강이 관찰되었다(Fig. 1). 6일 뒤 지속되는 발열과 두통, 구역, 구토로 응급실 재내원하였고, 39.2℃의 발열이 있었으며 이학적 검사에서는 경부 강직 소견이 관찰되었다. 말초혈액 검사에서 총 백혈구 4,390/μL, ESR 53 mm/hr, CRP 0.7 mg/dL이었다. 요추 천자를 시행하였고, 뇌 척수압은 830 mmH2O로 증가되었고, 총 백혈구 62개, 호중구 17개, 림프구 45개, 당 15.8 mg/dL (혈장 101 mg/dL), 단백질 103.2 mg/dL로 확인되었다. 뇌척수액 adenosine deaminase는 5.4 U/L, india ink 염색 및 크립토코쿠스 항원검사는 음성이었다. 안저검사에서 양측 시신경유두부종 소견이 있었다. 뇌척수액 배양검사에서 Cryptococcus neoformans 동정되었고 혈액배양검사에서 동정된 균은 없었다. 사람면역결핍바이러스(human immunodeficiency virus) 항체는 음성이었다. 크립토코쿠스 수막뇌염 진단 하에 amphotericin B 50 mg/일 6주간 투약하였고, 현재 퇴원하여 fluconazole 400 mg/일의 공고 치료 중이다. 입원 기간 중 두통, 발열은 호전되었고, 경련은 없었으며, 추적 안저검사에서 유두부종은 호전 추세이다. 입원 기간 중 매주 1회 요추 천자와 뇌척수액 검사를 시행하였고, 추적 뇌척수액 배양검사에서 동정된 균은 없었다. 향후 총 8주 간의 공고 치료 후 fluconazole 200 mg/일, 6-12개월의 유지 치료를 계획 중이다.
고 찰
SLE 환자의 생존율이 많이 향상되었음에도 SLE 환자의 사망 위험은 정상인의 3배 정도로 여전히 높으며 감염이 그 주요 원인 중 하나이다. 세균, 바이러스 같은 흔한 감염병과 진균, 기생충 등의 기회감염까지 다양한 감염병이 보고된다. 감염 발생 시의 질병활성도, 스테로이드, 면억억제제 투여량, 누적용량 등이 감염 발생의 위험인자로 보고되는데, 높은 질병활성도에서 고용량의 면역억제제를 투여하므로 주의가 필요하다[2,3]. SLE 환자는 유전적인, 내재적인 면역 결함을 갖고 있는데, mannose binding lectin (MBL) 동형 접합 유전자 변이로 인한 MBL 결핍, CD4 림프구 감소와 기능 저하, 대식세포와 다핵형 세포 기능 저하, 보체 결핍 등이다[5].
침습 크립토코쿠스 감염증의 진단, 치료에서의 발전으로 북미지역에서는 크립토코쿠스 수막염으로 인한 사망률이 9%까지 감소하였으나 서부 사하라 사막 이남 지역에서는 여전히 70% 이상을 기록하고 있다. 최근에는 면역저하가 경미하거나, 면역이 정상인 사람들에서 Cryptococcus gatti가 크립토코쿠스 수막염의 중요한 원인균으로 부상하고 있으며, 신경학적 후유증을 남기는 등 예후가 좋지 않은 것으로 보고된다[1]. 일반적으로 크립토코쿠스 수막염에서는 두통, 발열, 구역, 구토, 경련, 의식저하, 복시 등의 증상을 볼 수 있다. SLE 환자에서는 크립토코쿠스 수막염이 있더라도, 발열과 두통의 비특이적 증상과 함께 정상 신경학적 진찰소견과 뇌척수액 검사 결과를 보일 수 있다. 따라서 SLE 질병활성도가 높은 경우, SLE의 중추신경계 침범에 의한 신경정신루푸스로 오인되기 쉬우며, 진단이 늦어지는 주요 원인이 된다. SLE 환자에서 크립토코쿠스 수막염에 대한 적절한 치료에도 약 40% 정도의 사망률을 보이므로, 빠른 진단과 치료가 중요하겠다[5].
SLE 환자에서 발생하는 크립토코쿠스 수막염은 드물고, Kim 등[3]은 1,155명의 SLE 환자를 15년 동안 후향 연구하여 총 4예의 발생을 보고하였다. 하지만 전체 수막염에 증례에 대한 빈도는 40-50% 정도로 높다[3,4]. 크립토코쿠스 수막염은 SLE에 대한 면역억제 치료 중에 대부분 발생하는 것으로 보고되고, 본 증례와 같이 면역억제제를 복용하지 않는 상태에서 발생하는 경우는 1998년 Mok 등이 처음 보고한 이후 세계적으로 총 6례가 보고되었다[4,6-10] (Table 1).

Clinical characteristics of patients with cryptococcal meningoencephalitis at diagnosis of SLE or without immunosuppressive therapy
미국 감염학회 가이드라인에 따르면 사람면역결핍바이러스 감염과 장기이식 여부에 따라 환자를 분류해 치료약제와 기간이 달라지며 이 중 사람면역결핍바이러스 음성/장기이식 받지 않은 환자에는 다양한 면역기능을 가진 환자들이 함께 포함된다. 사람면역결핍바이러스 음성/장기이식 받지 않은 환자에서는 유도치료로 amphotericin B (0.7-1.0 mg/kg/일)와 flucytosine (100 mg/kg/일)을 적어도 4주간 투약하고 이후 공고 치료로 fluconzaole (400 mg/일)를 8주간 투약하고 이후 유지 치료로 fluconazole을 6-12개월간 투약할 것을 권고한다[1]. SLE 환자 중 스테로이드, 면역억제 치료를 지속해야 하거나, 높은 질병활성도로 면역저하가 동반된 환자에서는 항진균제의 용법과 투약기간의 조절이 필요할 수 있겠으며, 각 사회에서의 항진균제의 접근성도 투약 용법에 영향을 줄 수 있겠다[3,4].
본 증례의 환자는 내원 2년 전부터 1년 전까지 약 7,000 mg의 prednisolone을 투약받았고, 이후 1년간은 투약 없이 지냈다. 내원 시 SLEDAI 점수는 4점 미만이고, 림프구 저하, 보체 감소는 없었다. MBL 유전자 검사는 시행하지 않았으며 림프구 감소는 없었으나, SLE로 인한 림프구, 중성구, 대식세포 기능 저하 등의 면역저하상태가 크립토코쿠스 수막뇌염의 위험인자로 작용했을 가능성은 있겠다. SLE 환자가 원인이 명확하지 않은 두통과 발열을 호소할 시에는 스테로이드나 면억억제 치료를 받지 않고 있더라도, 크립토코쿠스 수막염의 가능성을 고려하여 요추검사를 시행하고 뇌척수액 세포검사와 함께 뇌척수액 배양검사, india ink 염색, 크립토코쿠스 항원 검사를 반드시 시행해야 하겠다.