|
 |
| Korean J Med > Volume 98(3); 2023 > Article |
|
Abstract
Antibody-drug conjugates (ADCs) are target-specific conjugates that consist of a monoclonal antibody connected to a cytotoxic payload using a stable linker. These conjugates combine the highly specific targeting ability and potent killing effect to accurately and efficiently eliminate cancer cells, which has ushered in a new era of targeted therapy. Since the first approval by the United States Food and Drug Administration in 2000, ADCs have experienced rapid development, with 14 of them receiving market approval. In this review, we examine the history, molecular structure, and pharmacological principles of ADCs, describing clinical trials and discussing the current challenges and future perspectives for the development of next-generation ADCs.
지난 수십 년간 새로운 유형의 다양한 항암제가 개발되었다. 그중에서도 단일클론항체 의약품들은 암 환자의 생존율과 삶의 질을 향상시키는 데 중요한 역할을 하였다. 단일클론항체 의약품은 항원-항체 면역 반응을 통해 암세포 표면의 특정 항원을 표적으로 하는 약리 기전을 통해 기존의 세포독성 항암제에서 문제가 되었던 독성을 줄이고, 치료 효과를 높일 수 있었다. 하지만 단일클론항체 의약품의 효능이 모든 환자에서 나타나지 않으며, 치료 효과가 기대에 미치지 못한다는 한계점이 대두되었다. 이에 기존 단일클론항체와 유사한 형태를 가지면서, 효능을 개선한 새로운 차세대 항체 의약품들이 개발되고 있다. 그중 하나가 항체-약물 접합체(antibody-drug conjugate, ADC)이다. 2000년 Mylotag® (gemtuzumab ozogamicin)가 ADC 로서 처음 미국 식품의약청(United States Food and Drug Administration, FDA)으로부터 승인을 받은 이래로, 현재까지 14개의 ADC가 승인을 받았다(Table 1) [1]. 최근 ADC는 항암제뿐 아니라 염증성 질환, 감염성 질환을 포함한 다양한 질환에 대한 표적 치료제로서 주목을 받고 있다. 이에 본 논문에서는 ADC에 대한 정의, 구조, 작용 기전 및 현재 개발에 대한 동향에 대해 정리해 보고, 현재 문제점과 향후 발전 과정에 대해 기술하려고 한다.
ADC는 암세포 표면의 특정 표적 항원에 결합하는 항체(antibody)에 세포독성을 가지는 저분자 약물(payload, 세포독성 항암제)을 링커(linker)를 통해 공유결합(conjugation)시킨 구조의 약물로, 항체의 표적에 대한 선택성과 약물의 강력한 사멸 활성을 이용하여 약물이 암세포에만 선택적으로 작용함으로써 치료 효과는 높이고, 부작용은 최소화할 수 있는 차세대 항암제 중 하나이다. 이를 통해 기존 화학 요법보다 최대 허용 용량(maximal tolerated dose)을 높이고 최소 효능 용량(minimum effective dose)은 낮추어, 약물 치료 계수(therapeutic index)를 넓힐 수 있게 된다.
ADC의 기본적인 구조 및 작용 기전은 다음과 같다(Fig. 1) [2]. ADC는 항체 표적에 특이적인 결합능을 통해 표적 세포에 도달한 뒤, 세포 내로 진입하는 내포화 과정(internalization)을 거친다. 이후 리소좀(lysosome) 등에 존재하는 분해 효소에 의해 항체와 세포독성 약물의 결합이 분리되어, 세포독성 약물이 표적 세포 주위에 방출된다. 방출된 세포독성 약물은 미세소관 중합 억제, DNA 염기서열 알킬화 등 다양한 세포사멸 과정을 통하여 항암 효과를 나타낸다[3]. ADC는 표적 특이적 결합을 이용한다는 면에서 전통적인 단일클론항체와 유사하지만, 표적 특이 결합뿐 아니라 세포독성 약물로 인한 세포사멸 기전을통해 더욱 향상된 효능을 가질 수 있으며, 정상 세포에 대한 독성을 최소화할 수 있다.
ADC의 전반적인 구성 요소와 구조적 특징을 이해하는 것은 이미 사용 중인 약제뿐 아니라 개발 중이거나 곧 사용이 가능한 약제를 폭넓게 이해하여 임상에서 환자에게 사용 시 도움이 될 수 있으며, 더 나아가 효율적인 ADC 개발을 위해서도 중요하다. ADC는 3가지 구성 요소(항체, 링커, 세포독성을 가지는 약물/페이로드)로 이루어진 접합체로, 구조적 특징으로 인해 기존 단일클론항체 의약품이나 저분자 합성 의약품과는 구별되는 특징을 가진다. 대표적인 약물 동태학적인 특성은 표 2와 같다.
ADC 구성 요소 중 하나인 항체는 일반적으로 단일클론항체로, 세포 특이 수용체를 인식하여 결합하는 특징을 가진다. 이는 암이나 특정 질환에서 비정상적으로 과발현을 하는 세포를 특이적으로 인식하여 ADC가 효과적으로 표적세포로 이동할 수 있게 해준다. 이로 인해 고농도의 세포독성 항암제로 인한 독성을 줄일 수 있게 되어 효과적인 항체는 성공적인 ADC의 중요한 기본 조건이 된다. 따라서 성공적인 ADC를 위해서는 특정 질환에 대한 높은 상관관계, 충분한 발현 정도, 효율적인 내재화 등의 조건을 만족하는 항원을 선택하는 것이 중요하다[4,5]. 현재 ADC 개발을 위해 약 80여 종의 항원들이 연구되고 있으며, 임상 및 전임상 단계에서 가장 많이 알려지고 연구 중인 항원은 human epidermal growth factor receptor 2 (HER2)이다. 이 외에도 epidermal growth factor receptor, c-Met, TROP-2, CD19, CD30 등의 표적 항원에 대한 다양한 항체 개발이 진행 중이다[6].
세포독성 약물(payload)은 실제적인 항암 효과의 상당 부분을 차지하게 되는 저분자 합성 화학물로, 항체만큼 중요한 ADC의 구성 요소 중 하나이다. ADC 목적에 적합한 세포독성 약물들은 전신 노출을 최소화하여 치료 지수를 넓혀야 하기에, 기존 고식적 항암 치료제로 널리 쓰이는 약물들의 경우 이미 임상이나 실제 진료 환경에서 검증되었다는 점에서 많이 사용된다. 최근에는 점차 더 높은 세포독성을 보이는 약물들로 개발의 방향이 전환되고 있는 중이며, 기존 저분자 화학물 대비 pmol/L 농도 수준에서도 매우 강력한 세포독성 효과를 보이는 pyrrolobenzodiazepine 계열 약물이 사용되고 있다. 세포독성 약물은 약리 기전에 따라 표 3과 같이 분류된다[1]. 효과적인 ADC 개발을 위해서는 위와 같은 세포독성 효능에 추가로 세포막 투과도에 의한 방관자 효과(bystander effect), 안정성 및 접합 가능 용이성 여부 등도 고려해야 한다. 특히 방관자 효과는 암세포의 세포막을 효과적으로 투과시켜 약물의 효능을 증가시켜 줄 뿐 아니라, 종양 미세환경(tumor microenvironment)이 약물에 잘 반응할 수 있도록 도와주는 역할도 수행한다[7].
링커는 항체와 세포독성 약물을 결합시키는 화학 기반의 구조로, ADC의 안정성과 효능을 결정하는 중요한 구성 요소이다. 이상적인 링커는 표적세포 특이적으로 세포독성 항암제를 방출하기 위해 전신 혈액 순환 중 안정적이어야 하고, 표적세포 내부에서는 불안정하도록 설계되어야 한다. 현재 이상적인 링커를 만들기 위해 다양한 링커 기술이 개발이 되고 있다(Table 4) [8]. 비절단형 링커로 이루어진 ADC는 내재화 후 세포질 및 리소좀 단백질 가수분해효소에 의해 ADC가 이화 작용을 거쳐 세포독성 약물이 링커와 결합한 형태로 방출된다. 이로 인해 비절단형 링커를 가진 ADC는 전신 혈액 순환 중에는 안정성이 높은 장점이 있지만, 세포독성 약물 단독이 아닌 링커와 결합한 형태로 존재하기 때문에 본래 세포독성 약물의 효능이 저하될 수 있는 단점이 있다[9]. 절단형 링커는 표 4에서 보여주듯이 매우 다양한 형태가 있다. 화학 절단형 링커는 혈액 내 중성 PH에서는 안정적이지만, 세포 내 산성 환경을 가진 엔도좀이나 리소좀(PH 5-6) 환경에서 acid 가수분해에 의해 절단되도록 만들어진 acid-labile 링커와 암세포 내에 상대적으로 다량 존재하는 환원성 물질에 의해 환원되며 절단되는 reducible 링커가 있다. PH 의존적인 링커는 혈액 순환 중 불안정하여, 전신 독성의 우려가 있다[10]. 효소 절단형 링커는 표적세포 내에 상대적으로 많이 분포하는 효소에 의해 절단되도록 설계되어 있으며, 주로 펩타이드 결합이 절단되거나, β-glucuronidase와 같은 특이적인 효소에 의해 절단되도록 설계되어 있다[11].
링커의 절단 여부와 더불어 링커가 항체에 어느 부위에 접합하는지 또한 ADC 약제의 효용성과 부작용을 설명할 수 있는 중요한 요인 중 하나이다. 링커의 접합 위치는 라이신(lysine), 사슬 간 시스테인(cysteine) 잔기 아미노산 및 특이적으로 유도된 위치(site-specific)로 분류할 수 있다(Fig. 2) [12]. 라이신 아미노산 잔기의 경우 단일클론항체의 아미노산 서열 중 약 90여 개가 존재하는 것으로 알려져 있으며, 이 중 30여 개 이상의 위치에 링커가 접합할 수 있다. 즉 라이신은 가장 많은 접합 위치를 가지고 있어서 약물 접합의 위치와 수적인 측면에서 다양한 형태의 ADC로 존재하게 된다. 사슬 간 시스테인 아미노산 잔기의 경우, 4개의 이황화 결합을 환원시킴으로써 총 8개가 존재하게 되어, 주로 2의 배수 형태의 약물-항체 비율(drug-to-antibody ratio, DAR)을 갖는 ADC 제조 시 사용된다. 특이적으로 유도된 위치는 항체 공학(antibody engineering)을 이용하여 특이적으로 치환된 아미노산 잔기에 결합하거나 링커의 결합을 위해 인위적으로 항체에 아미노산 서열을 추가하여 동일한 DAR을 갖는 ADC 개발 시에 사용된다[13]. 후자로 갈수록 DAR의 값은 균질한 양상을 보이게 된다. DAR이 일정하다는 것은 같은 자리에 링커가 일정하게 결합되었다는 것을 의미하고, 이는 균질한 결과물이 생산된다는 점에서 중요한 의미를 가진다. 현재 FDA 승인 후 사용 중인 ADC는 주로 라이신 또는 사슬 간 시스테인 아미노산 서열 위치이나, 점차 site-specific 방법으로 균질한 DAR를 가지는 ADC 개발이 이루어지는 추세이다. 앞서 기술한 ADC의 구조적 특징, 작용 기전 및 기술적 특징에 따라 ADC의 발전 과정을 표 5와 같이 3가지로 분류하기도 한다[1].
ADC는 2000년 Mylotag® (gemtuzumab ozogamicin)가 처음 FDA로부터 승인을 받았다. 하지만 표적 항원이 간세포에도 일부 발현됨이 확인되어 안전성에 대한 우려로 2010년 자발적으로 승인 철회되었지만, 2017년 9월 새로운 요법으로 생물의약품 허가 신청(biologic license application) 재심사를 거쳐 재승인되었다. 이후 현재까지 14개의 ADC가 승인받았다. 이 중 10개의 ADC 약제들이 2018년 이후 승인받은 약제로, 최근 들어 개발 속도가 가속화되고 있다. 현재까지 ADC는 주로 유방암, 방광암, 자궁경부암 등의 고형암과 급성 백혈병, 림프종, 혈액암 등의 항암 분야에 적용되고 있다(Table 1) [1].
현재 임상에 가장 많이 적용되고 있는 ADC 약제는 HER2를 표적으로 하고 있다. 2013년, 2019년에 각각 승인된 Kadcyla® (ado-trastuzumab emtansine)와 Enhertu® (trastuzumab govitecan)가 대표적인 약제이다. 현재 두 가지 모두 HER2 양성 유방암에서 효용성과 안전성이 입증되어 사용되고 있으며, Enhertu®는 전이성 위암에서도 사용이 가능하다. 또한 이들은 향후 폐암 등 다른 암종으로도 적응증이 확대될 것으로 기대되고 있다. 대표적인 HER2 표적 ADC 약제의 개요 및 임상 연구 결과를 살펴보면 다음과 같다.
HER2 표적 ADC로 최초 승인받은 약제인 trastuzumab emtansine은 T-DM1으로 잘 알려져 있다. HER2 표적 단일클론항체인 trastuzumab에 비절단형 링커(succinimidyl‐4‐[N-maleimidomethyl] cyclohexane‐1‐carboxylate)로 세포독성 항암제인 DM1이 결합된 형태이다. DAR은 3.5로 알려져 있다.
T-DM1은 3상 임상 연구(EMILA)의 결과로 2013년 승인받았다[14]. 본 연구는 기존 치료제인 trastuzumab과 taxane 항암 치료에 실패한 HER2 양성 전이 유방암 환자 978명에서, 당시 표준 요법이었던 HER2 표적 저분자 합성 의약품인 lapatinib 과 세포독성 항암제인 capecitabine 병용 요법과 T-DM1 (3.6 mg/kg) 단독 요법의 효용성과 안전성을 비교하고자 하였다. 1차 유효성 평가지표(primary endpoint)는 무진행 생존율(progression free survival, PFS)과 전체 생존율(overall survival, OS)이었다. 중앙(median) PFS는 T-DM1에서 9.6개월, 대조군에서 6.4개월(p< 0.0001)로 통계적으로 의미 있게 연장되었으며, OS도 T-DM1에서 30.9개월, 대조군에서 25.1개월이었다. 3도 이상의 중증 독성은 혈소판감소증(12.9%), 간수치 악화(2.9-4.3%)였으며, 우려되었던 심각한 심장 독성은 발견되지 않았다[14].
2019년에는 HER2 양성 조기 유방암에서 이루어진 3상 임상 연구(KATHELINE)의 결과로, 전이 유방암뿐 아니라 조기 HER2 양성 유방암에서도 승인을 받았다[15]. 이 연구는 HER2 양성 조기 유방암에서 수술 전 항암 치료 후 수술 조직에서 완전 관해에 도달하지 못한 환자 1,486명에게 기존 치료인 trastuzumab을 실험군인 T-DM1과 치료 효과를 비교하였다. 1차 유효성 평가지표는 침습성 무병 생존율(invasive disease free survival, iDFS)이었다. 3년째 iDFS는 T-DM1에서 88%, 대조군인 trastuzumab에서 77% (hazard ratio [HR], 0.50; 95% confidence interval [CI], 0.39-0.64)로 의미 있게 연장되었으며, T-DM1은 원격 재발율(risk of distant recurrence)도 trastuzumab 대비 40% 감소(HR, 0.60; 95% CI, 0.45-0.79)시켰다. 다만, 치료 중 부작용으로 인해 T-DM1 치료를 마치지 못한 환자의 비율이 18%로, 기존 trastuzumab 치료 시의 2%보다 많았다. 주된 치료 중단 사유는 혈소판감소증(4.2%), 빌리루빈 상승(2.6%), 간수치 악화(1-2%), 말초신경병증(1.5%) 및 심장 구출율 감소(1.2%)였다[15]. 즉 ADC 약제는 효과적인 약제임은 분명하지만, 뚜렷한 독성도 존재하는 만큼 환자에게 처방 시 주의가 필요하다.
Trastuzumab govitecan은 DS-8201 또는 T-DXd로 알려져 있으며, HER2 표적 단일클론항체인 trastuzumab에 효소 절단형 링커(tetrapeptide-based linker)로 새로운 topoisomerase 1 억제제인 항암제 DXd가 페이로드로 결합된 형태이다. DXd는 기존 항암제인 irinotecan의 활성형인 SN-38보다 더 세포독성이 강한 것으로 알려져 있으며[16], DAR은 7-8로 디자인 되었다.
2019년 최초로 승인받은 암종 및 적응증은 2차례 이상의 HER2 표적 항암 치료에 실패한, HER2 양성 전이 유방암 환자이다[17]. 2상 임상 연구인 DESTINY-Breast01 연구는 2차례 이상의 HER2 표적 항암 치료에 실패한, HER2 양성 전이 유방암 환자 184명을 대상으로 T-DXd (5.4 mg/kg) 단일군(single-arm) 치료의 반응률을 알아보고자 하였다. 연구 결과 3차 이상의 치료를 시행받은 환자임에도 불구하고, 완전 반응 4.3%를 포함하여 60.3%의 높은 반응률을 보고하였다[17]. Trastuzumab과 taxane 항암 치료에 실패한 HER2 양성 전이 유방암 환자 524명을 대상으로, 2차 치료로 대조군을 기존 치료인 T-DM1, 실험군은 T-DXd로 하여 효능을 비교하고자 한 3상 임상 연구인 DESTINY-Breast03 연구도 좋은 결과를 보고하였다. 중앙 PFS는 T-DXd 28.8개월, 대조군인 T-DM1에서 6.8개월(HR, 0.33; 95% CI, 0.26-0.43)로 통계적으로 매우 의미 있게 연장되었다. 다만, T-DXd 치료를 받은 환자 중 15%에서 간질성 폐질환이 발생하여, T-DM1의 3%보다 많이 보고되었다. T-DXd의 효능은 매우 뛰어나지만, 폐와 연관된 중증의 부작용이 발생할 수 있어, 사용 시 반드시 기침, 호흡곤란, 열 등의 호흡기 증상이 있는지 유의 깊게 관찰해야 한다. 폐 관련 부작용이 미국 국립 암 연구소 이상사례 반응 공통 용어 기준(National Cancer Institute Common Terminology Criteria for Adverse Events) 5판 기준으로 2도(호흡기 증상이 있어 의학적 치료가 필요하다 고 판단되는 경우) 이상이 발생하는 경우, T-DXd 사용을 영구 중지하도록 권고하고 있다.
사용 시 주의를 요하는 부작용이 있지만, T-DXd의 효용성은 HER2 양성 유방암에 국한되지 않고 적응증이 확대되고 있다. 특히, 기존에 HER2 양성 유방암으로 분류되지 않던 HER2 저발현(HER2 면역 화학 염색으로 1점 또는 2점이면서 HER2 FISH 또는 SISH 검사 음성) 유방암 환자에서도 효용성이 최근 입증되었다[18]. 해당 연구는 DESTINY-Breast04 연구로, 기존 1-2차 치료에 실패한 HER2 저발현 전이 유방암 환자 557명을 대상으로 진행되었다. T-DXd와 연구자가 선택한 치료(treatment by physician's choice, TPC)에 2:1로 무작위 배정 후, 1차 유효성 평가 지표로 무진행 생존 기간을 알아보고자 하였다. 중앙 PFS는 T-DXd군에서 9.9개월, TPC군에서 5.1개월(HR, 0.5; p< 0.001)로 유의미하게 연장되었으며, 전체 생존 기간도 TPC군 16.8개월 대비 T-DXd군 23.4개월로 보고되었다.
T-DXd는 HER2 양성 유방암뿐 아니라, HER2 돌연변이가 있는 전이성 비소세포폐암 환자(DESTINY-Lung01 연구) [19]와 HER2 양성 전이성 위암 환자(DESTINY-Gastric01 연구) [20]에서도 효용성을 입증받았다. 게다가 향후 더 많은 암종에서 다양한 적응증으로 시행되는 T-DXd 임상 연구에서 고무적인 결과가 도출될 것으로 기대된다. 또한 유방암에서 저발현 HER2군에서의 의미 있는 연구 성과로 유추해보자면, 암종 무관 치료(tumor-agnostic treatment)로 HER2 표적 ADC가 중요한 역할을 할 것으로 기대된다.
초기 FDA 승인을 받은 1세대 ADC들은 안정성을 높이기 위해 항체에 비절단형 링커와 독성이 비교적 적은 세포독성 치료제(payload)가 결합된 형태로 이루어졌다. 하지만 최근에는 특정 효소 등 특이 자극에 의해 절단이 가능한 절단형 링커에 독성이 높지만 표적 선택성이 높은 세포독성 치료제가 항체에 접합된 ADC를 개발하는 추세이다. 나아가 3세대 ADC 개발을 위해 단일항체를 대신하여 이중항체, 항체 절편, 압타머 등을 여러 가지 링커와 연결하려 시도하고 있으며, 세포독성 치료제 또한 다양화하여 연구를 진행하고 있다. 최근에는 radionuclide antibody-conjugates, small molecule-drug conjugates, immune-stimulating antibody conjugates, antibody degraducer conjugates, antibody fragment-drug conjugates, aptamer drug conjugates, virus-like drug conjugates, antibody-oligonucleotide conjugates 등 ADC 기전 약물의 컨셉을 적용시킨 다양한 구조의 약물들의 기초 연구가 진행 중에 있다.
지난 수십 년간 학계 및 의약산업체 등의 노력으로 여러 암종에서 효과적인 ADC가 많이 개발되었다. 효과적인 ADC가 이미 실제 임상에 적용되어 사용 중이지만, 기존 치료제와 다른 부작용을 숙지하고 신중히 사용해야 할 것이다. 향후 약제 부작용, 내성 등을 극복하고 더 나은 ADC 치료제를 개발하기 위해서는 새로운 항원/항체(antigen/antibodies)의 발견과 검증, 독성을 줄이고 효과를 높일 수 있는 새로운 세포 독성 치료제(payload)의 개발 및 혈액 내 안정성을 유지하면서도 세포독성 치료제를 효율적으로 방출시킬 수 있는 새로운 링커(linker) 디자인의 개발이 필요한 시점이다.
REFERENCES
1. Fu Z, Li S, Han S, Shi C, Zhang Y. Antibody drug conjugate: the "biological missile" for targeted cancer therapy. Signal Transduct Target Ther 2022;7:93.



2. Su Z, Xiao D, Xie F, et al. Antibody-drug conjugates: recent advances in linker chemistry. Acta Pharm Sin B 2021;11:3889–3907.



3. Kraynov E, Kamath AV, Walles M, et al. Current approaches for absorption, distribution, metabolism, and excretion characterization of antibody-drug conjugates: an industry white paper. Drug Metab Dispos 2016;44:617–623.


4. Peters C, Brown S. Antibody-drug conjugates as novel anti-cancer chemotherapeutics. Biosci Rep 2015;35:e00225.



5. Damelin M, Zhong W, Myers J, Sapra P. Evolving strategies for target selection for antibody-drug conjugates. Pharm Res 2015;32:3494–3507.


7. Staudacher AH, Brown MP. Antibody drug conjugates and bystander killing: is antigen-dependent internalisation required? Br J Cancer 2017;117:1736–1742.



8. Lambert JM, Berkenblit A. Antibody-drug conjugates for cancer treatment. Annu Rev Med 2018;69:191–207.


9. Bargh JD, Isidro-Llobet A, Parker JS, Spring DR. Cleavable linkers in antibody-drug conjugates. Chem Soc Rev 2019;48:4361–4374.


11. Doronina SO, Bovee TD, Meyer DW, et al. Novel peptide linkers for highly potent antibody-auristatin conjugate. Bioconjug Chem 2008;19:1960–1963.


12. Kaur S, Xu K, Saad OM, Dere RC, Carrasco-Triguero M. Bioanalytical assay strategies for the development of antibody-drug conjugate biotherapeutics. Bioanalysis 2013;5:201–226.


13. Zhou Q. Site-specific antibody conjugation with payloads beyond cytotoxins. Molecules 2023;28:917.



14. Ruckhäberle E. Trastuzumab emtansine vs. capecitabine plus lapatinib in patients with previously treated HER2-positive advanced breast cancer. Onkologe 2017;23:940–942.

15. von Minckwitz G, Huang CS, Mano MS, et al. Trastuzumab emtansine for residual invasive HER2-positive breast cancer. N Engl J Med 2019;380:617–628.


16. Meddahi A, Lemdjabar H, Caruelle JP, Barritault D, Hornebeck W. FGF protection and inhibition of human neutrophil elastase by carboxymethyl benzylamide sulfonate dextran derivatives. Int J Biol Macromol 1996;18:141–145.


17. Modi S. Trastuzumab deruxtecan in previously treated HER2-positive metastatic breast cancer: plain language summary of the DESTINY-Breast01 study. Future Oncol 2021;17:3415–3423.


18. Modi S, Jacot W, Yamashita T, et al. Trastuzumab deruxtecan in previously treated HER2-low advanced breast cancer. N Engl J Med 2022;387:9–20.

Structure and characteristics of an antibody-drug conjugates drug. The core components, including target antigen, antibody, linker, and cytotoxic drug, along with their key functions, are demonstrated. Adopted from Fu et al. [1].
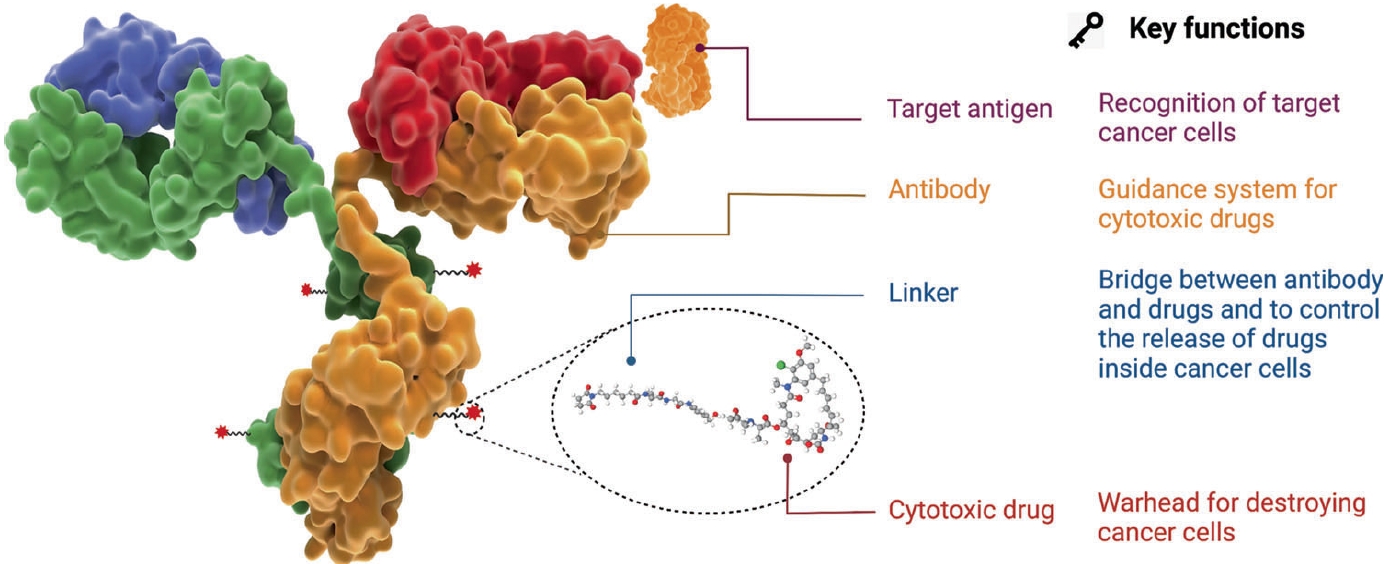
Figure 1.
Antibody conjugation methods include (A) cysteine-reactive and (B) lysine-reactive chemistries, which generate heterogeneous mixtures of drug-antibody ratios (DARs). In contrast, (C) site-specific conjugation methods deliver more homogeneous products with defined DARs using engineered residues, modified glycans, enzymatic ligations, and chemical cross-linkers. The schematic representation of antibody heavy chains and light chains are colored blue and green, respectively, while complementarity determining regions and conjugation sites are depicted as red bars and stars, respectively. Approximate DAR distributions for stochastic cysteine and lysine conjugations are presented as bar charts. Adopted from Kaur et al. [12].
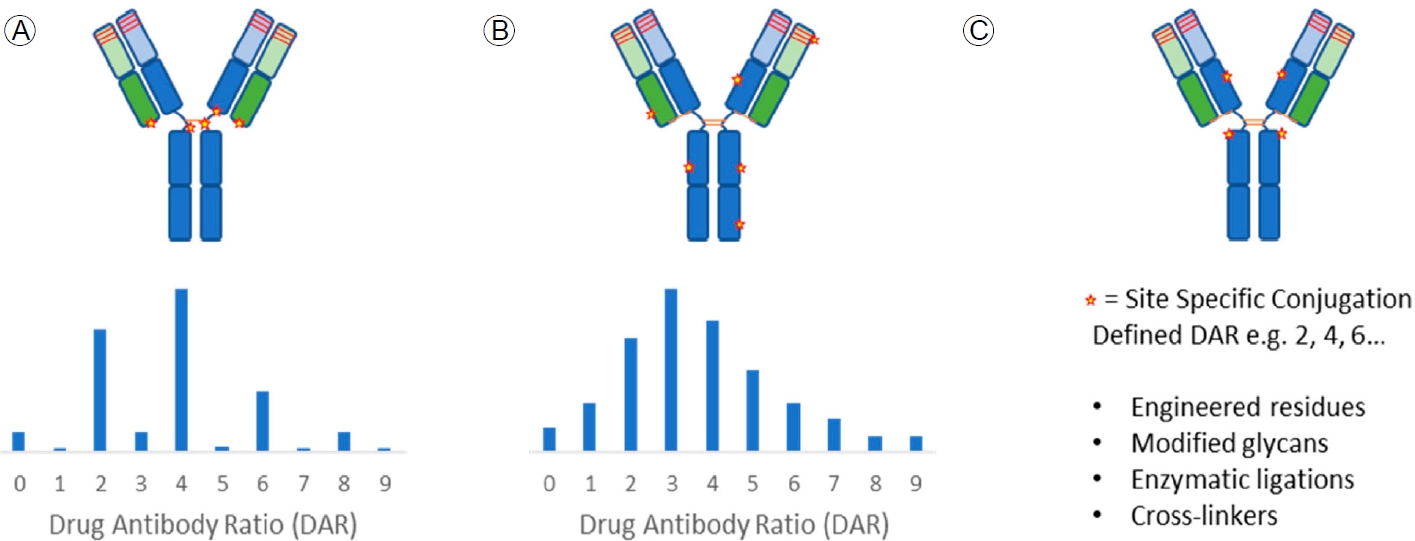
Figure 2.
Table 1.
FDA-approved ADCs
FDA, United States Food and Drug Administration; ADC, antibody drug conjugate; DAR, drug-antibody ratio; CD, cluster of differentiation; MMAE, monomethyl auristatin E; Cys, cysteine; HER2, human epidermal growth factor receptor 2; DM1, emtansine; DXd, deruxtecan; TOP1, DNA topoisomerase 1; TROP2, tumor-associated calcium signal transducer 2; BCMA, B-cell maturation antigen; MMAF, monomethyl auristatin F; EGFR, epidermal growth factor receptor; PBD, pyrrolobenzodiazepine.
Table 2.
Comparison of characteristics among antibody-drug conjugates, monoclonal antibodies, and small-molecule drugs
Table 3.
Representative small-molecule payloads used in ADC drugs
Table 4.
Chemical triggers in ADCs
Table 5.
Evolution of ADC drug development
-
METRICS

-
- 1 Crossref
- 0 Scopus
- 9,066 View
- 660 Download



 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print